FUJIFILM MEDICAL SEMINAR 2015 Report デジタル画像処理技術がもたらす未来
2015年7月25日(土)に,神奈川県横浜市のSial 横浜桜木町にて,富士フイルムメディカル創立50周年記念イベントとして“FPD時代の撮影ワークフローと最新の画像処理技術”が開催され,関将志氏(北里大学病院 放射線部)がExposure Index導入による線量最適化の取り組みについて講演した。
2015.7.25 in 横浜
Exposure Indexを導入して
関 将志(北里大学病院放射線部)
当院では,富士フイルムメディカルの機器を用い,Exposure Index(EI)を導入して撮影線量の最適化を試みた。EIはIEC62494-1で定義されている国際規格だが,実際には装置メーカーによって代表値や関心領域の違いによりEIに違いがあることから,Target Exposure Index(EIT)を決定した上で管理幅(Deviation Index:DI)により撮影条件の最適化に取り組んだ。EI導入の過程と,得られた成果について報告する。
最適な撮影線量での撮影が求められる背景
医療被ばくに対する患者の目は,東日本大震災による原発事故以降厳しくなっていることを,日々の診療でも実感している。ICRP(国際放射線防護委員会)の放射線防護に関するガイドラインは,ALARA(As Low As Reasonably Achievable)として,「すべての被ばくは,社会的,経済的要因を考慮に入れながら,合理的に達成可能なかぎり低く抑える」ことが求められている。一方で,ICRP public 93では「デジタル技術には,患者線量を減らす可能性があるとともに,かなりの線量を増やす可能性がある」とも指摘されている。診療放射線技師は,撮影線量が過少だと再撮影になることを経験しているため,撮影線量を過剰にする傾向がある。本邦では2015年6月に,医療被ばく研究情報ネットワーク(J-RIME)から診断参考レベル(DRLs 2015)が発表された。診断参考レベルは,線量限度を示すものではなく,自施設の撮影線量がどのレベルにいるのか,最適な線量で撮影できているのかを判断するツールであり,撮影線量の最適化は国レベルで求められていると言える。
撮影者の撮影線量に対する意識の低下
最適な撮影線量を実現するために,一般撮影で標準的な線量指標として定義されたのがEIである。
EIの導入に当たり,当院でEIのヒストグラム分布を作成したところ,同じ部位でも撮影者によってEIが大きく異なっていた。EIにバラツキが出る理由として,デジタル撮影では撮影線量の多寡による画質への影響が小さいため,適切な撮影条件の意識が低くなっていること,当院では2014年5月からFPDに移行したが,CRに比べて1/2〜1/3の撮影線量低減が可能にもかかわらず,CRと同じ条件で撮影されている可能性があることなどが考えられた。さらに,X線発生装置とFPDが一体型の装置では,RISに連動して撮影条件が自動的に設定されることも要因の一つと考えられる。
Deviation Indexによる撮影線量管理
EIは,IEC62494-1で定義された国際規格だが,検出器への到達線量を利用して算出された値であり,被ばく線量とは異なる点に注意が必要である。EIの算出方法は,オリジナルデータから診断に関連した画像領域(Relevant Image Region)を設定し,その中心傾向の値(代表値)を関心値(Value of Interest)として設定する(図1)。関心値のデジタル値をRQA5の線質で得られた逆校正関数より線量に変換すると0.74μGyとなり,これに定数100との積の74がEIとなる(図2)。
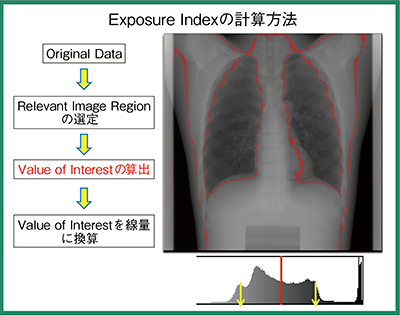
図1 関心領域内のデジタル値の代表値
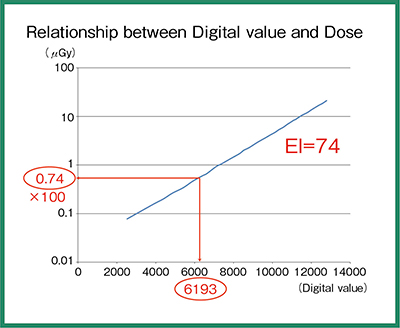
図2 デジタル値の代表値から算出されたEI
しかし,EIは標準線量指標であるものの,実際には装置メーカーによって2〜3倍の違いがある。当院において撮影線量の標準化,最適化を行うためには,EIだけでなく,EIの目標値(EIT)を決定した上で管理幅(DI)を設定した運用を行った。
DIは,設定したEITと撮影画像のEIの比として定義される(図3)。0を基準として,-3.0で基準の1/2(-50%),+3.0で基準の2倍(+100%)となる。米国医学物理学会(AAPM)のDIによる管理のレポートでは,-0.5〜0.5が適正範囲,+1.0〜3.0はOver Exposureで解剖学的構造が描出されていない場合のみ再撮影,3.0以上は過剰線量として緊急被ばく管理経過観察対象となる。-1.0〜-3.0は撮影線量不足で再撮影の必要性について放射線科医の指示を仰ぐべきとされ,-3.0以下は再撮影すべきとされている。
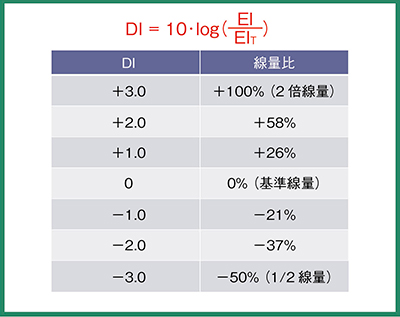
図3 Deviation Index(DI)
EITの決定方法の検討
DIによる撮影条件管理を行うためには,各システムや撮影部位ごとにEITの決定が必要となる。しかし,EITを決定する方法については,IEC62494-1には詳細に定義されておらず,「Such values may be established by professional societies or by the RESPONSIBLE ORGANIZATION 」と書かれているのみである。そこで,導入に当たってヒストグラムを用いる方法と,視覚評価で決定する方法について検討を行った。
1.ヒストグラム
EITをヒストグラムから決める手順は,ある部位の撮影画像についてEIのヒストグラムをとり,その中央値をEITとして仮定する。そのEIT付近の複数の画像を検像の観点でチェックして,問題がなければEITとして決定する。これを胸部正面,股関節正面,手,小児胸部正面など部位ごとに行い,それぞれEITを決定する。
この撮影条件で1か月間撮影し,DIを求めたところ,-3.0〜3.0の中に収まっていた(図4)。EIの導入前にはバラバラだったEIが,基準となる撮影条件を設定し共通認識としただけで,全部位5763件のうち95%を管理幅に入れることができるようになった。
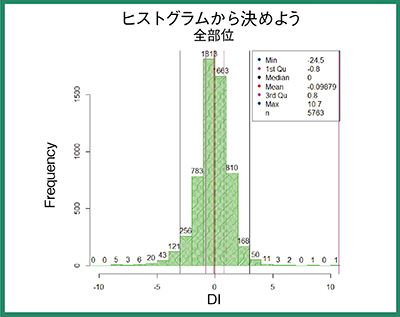
図4 EITから決めた撮影条件での撮影結果のヒストグラム
2.視覚評価
視覚評価には,正規化順位法を使用する。胸部ファントムを用いて,さまざまな撮影条件で撮影を行った画像を診療放射線技師14名が画質の良い順番に並べ替え,これを正規化順位法による解析ソフトウエア(正規化順位Ver.1:奈良県立医科大学・中前光弘氏作成)で解析を行った。解析結果により線量の上限,最適,下限を決定し,DIを決定する。
撮影線量比50〜600%の6条件で撮影した結果では,50%と80%では有意差があったが,100%以上では有意差がなかった(図5)。次に撮影線量比の幅を狭め,80〜200%で解析を行ったところ,200%と160%では有意差があり,120%以下では有意差がなかった(図6)。
以上の実験から,上限を基準撮影線量の120%,下限を80%に設定した撮影条件を採用した。これはDIでは-1.0〜1.0の範囲となった。この撮影条件で撮影した胸部正面のヒストグラムでは,この管理幅の中にほぼ収まった(図7)。
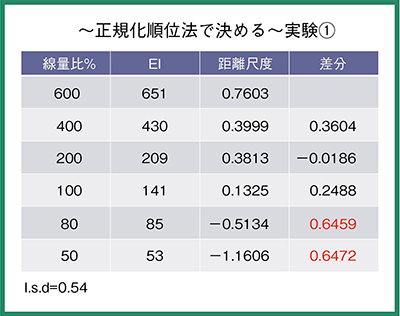
図5 胸部ファントムを用いた正規化順位法での解析結果(1)
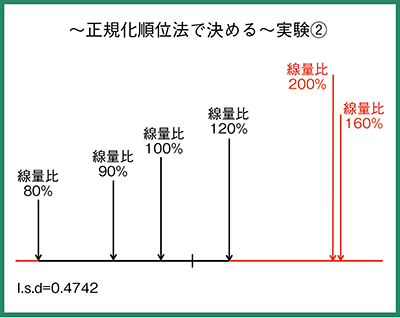
図6 胸部ファントムを用いた正規化順位法での解析結果(2)
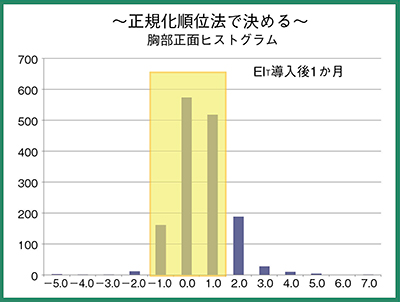
図7 視覚評価から求めた撮影条件での撮影結果のヒストグラム
EI導入により撮影条件標準化のPDCAサイクルが機能
EIの導入によって,撮影条件最適化に向けたPDCAサイクルが回り始めたことが実感されている。特に,これまでバラついていた撮影線量が見える化され,EITとDIによって撮影条件が適正化されたことは大きな収穫だった。将来的にはEITをより低く設定して,さらなる線量低減を検討している。
今後,各施設でのEI導入が進めば,将来的には施設間での標準化も可能だと考える。さらに,富士フイルムメディカルのFPDを利用している全国の施設からデータを集めてEITを決定することで,国内の撮影線量の標準化が進むことを期待している。

2003年 北里大学医療衛生学部医療工学科診療放射線技術学専攻卒業。同年 北里大学病院入職。2014年 北里大学病院放射線部主任。
- 【関連コンテンツ】
