セミナーレポート(キヤノンメディカルシステムズ)
2020年3月号
JDDW 2019 KOBE ランチョンセミナー45
ERCP時の被ばく低減をめざして ―内視鏡医が知って得するX線防護― 〜臨床医の立場から〜
真口 宏介(手稲渓仁会病院教育研究センター/亀田総合病院消化器内科)

近年の医療放射線防護への意識の高まりを受け、内視鏡医も実臨床における被ばく線量をきちんと認識する必要があると考える。そこで、内視鏡的逆行性胆管膵管造影(ERCP)の模擬環境と実際のERCP時の被ばく線量を測定したので、その結果を報告する。
ERCPにおける散乱線被ばくモニタリング実施の背景と方法
われわれの世代は、X線被ばくに対する認識が不十分な状態で、長年にわたりERCPなどの治療を行ってきた。私自身も両手の放射線皮膚障害で5度の手術を経験し、現在は被ばく防護の重要性を強く認識している。こうした状況を受け、手稲渓仁会病院消化器病センターでは、被ばく線量の低減、かつ高画質を維持できる装置として、キヤノンメディカルシステムズのCアーム型X線TVシステム「Ultimax-i」2台を導入した。Ultimax-iは、Cアームを回転させることで、患者の移動や体位変換を行うことなく、術中に必要な視野を安全に確保できるX線テレビシステムである。近年、内視鏡センターに導入するX線TVシステムは、Cアーム型を推奨している。
今回、ERCPにおける術者らの被ばく線量を明らかにするため、2019年5月に新病院開院に合わせて導入された高知赤十字病院のUltimax-i(高画質・低線量検査コンセプト“octave”搭載モデル)(図1)を使用して、模擬環境と実際の検査中の両方で散乱線被ばくのモニタリングを行った。測定には、個人線量計と専用ディスプレイで構成されるリアルタイム被ばく測定システム「RaySafe i2」(アンフォースレイセイフ社製)を使用した(図2)。被ばく線量率と積算線量値をリアルタイムに確認でき、被ばく線量の程度は、2〜20mSv/hが赤色、0.2〜2mSv/hが黄色、0.2mSv/h以下が緑色のバーで表示される。
図1 高知赤十字病院のCアーム型X線TVシステム「Ultimax-i」
高画質・低線量検査コンセプト“octave”搭載モデル
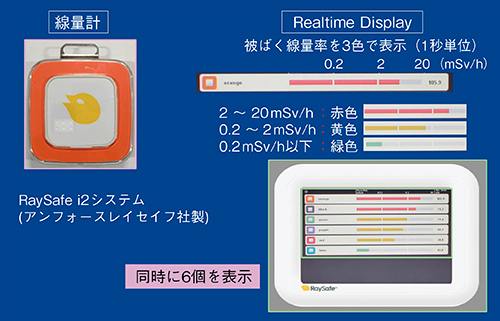
図2 リアルタイム被ばく測定システム
模擬環境でのモニタリング
模擬環境の散乱線被ばくのモニタリングは、床から150cmを水晶体、135cmを甲状腺、105cmを天板上の患者、95cmを天板の高さ、80cmを生殖器、50cmを脚と想定して、6個の線量計で同時に測定を行った(図3)。

図3 模擬環境でのモニタリングにおける測定位置
1.X線管の位置による検討
Ultimax-iは、X線管が上方にあるオーバーチューブと、下方にあるアンダーチューブでの検査が可能である。オーバーチューブでは、術者の水晶体と甲状腺が赤色の表示となり、上半身の被ばくが多いことがわかる(図4 a)。一方、アンダーチューブでは、術者の下半身の被ばくが多い(図4 b)が、X線防護垂れを組み合わせることで、その下半身の被ばくも大幅に低減された(図4 c)。アンダーチューブの場合、X線防護垂れを手技の邪魔にならない天板下に装着することで散乱線被ばくを防護でき、術者被ばくの低減にきわめて有用性が高いことが実際に確認できた。
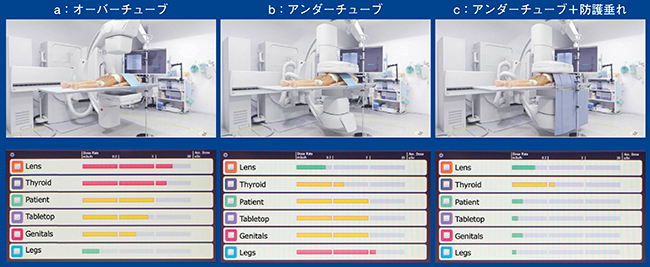
図4 X線管の位置による被ばく線量の比較
なお、X線防護垂れは、上側と下側の2つが販売されている。施設によっては、下側のみを使用している場合があるが、上側を使用しない場合は、天板と患者の高さの散乱線被ばくが多くなることがわかった(図5)。
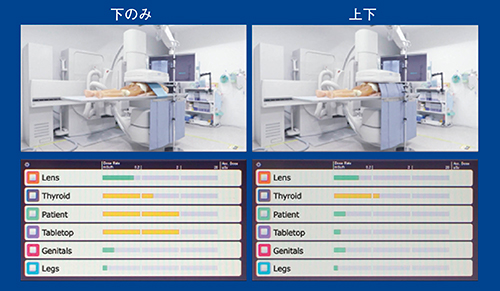
図5 X線防護垂れの使用状況による被ばく線量の比較
2.装置からの距離による検討(図6)
次に、装置からの距離による被ばくの違いを検討した。天板から10cmを術者、100cmを助手の位置として測定すると、術者は甲状腺の被ばくが黄色で表示されていたが、助手はほとんど被ばくしていないことがわかった。
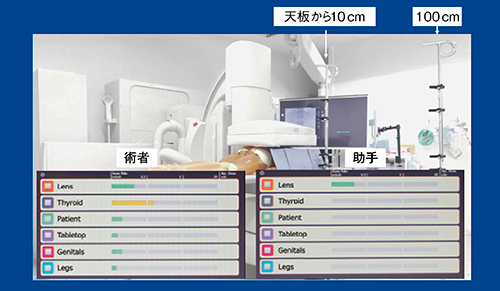
図6 天板からの距離による被ばく線量の比較
3.X線検出器の位置や角度による検討
X線検出器(Flat Panel Detector:FPD)の位置についても検討した。アンダーチューブで透視や撮影を行う場合、検出器を患者に近づけるが、少し離した状態のまま行っていることもある。検出器と患者の間が広いほど被ばくが多く(図7)、検出器はできるかぎり患者に近づけることを心がける必要がある。また、Cアームの角度によっても検出器の位置は変わるため、散乱線被ばくは変化することがわかった(図8)。
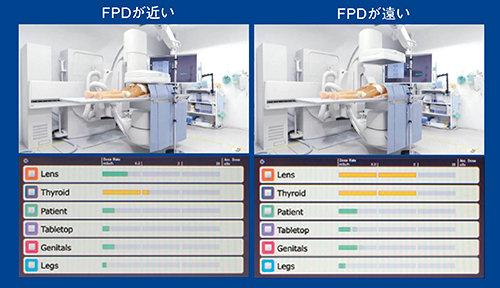
図7 FPDの位置による被ばく線量の比較
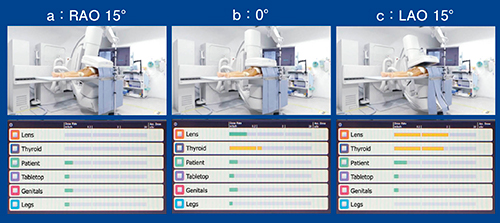
図8 Cアームの角度による被ばく線量の比較
4.スタッフの位置を考慮した測定
看護師を含めたスタッフの位置を考慮した測定も行った。患者の頭側と足側のスタッフは、術者よりも脚の被ばくが多いことがわかった(図9)。これは、スタッフの位置にはX線防護垂れがないためと考える。

図9 スタッフの位置を考慮した測定
実際の検査中のモニタリング
実際のERCPにおいて、術者、助手、スタッフの散乱線被ばくのモニタリングを行った。検査は、模擬環境の測定結果から、術者の被ばく低減に最も有用性が高いと確認できたアンダーチューブにX線防護垂れを組み合わせて行った。術者と助手は頸部と腹部に、スタッフ2名は胸部に線量計を装着し、装着位置は防護衣の外側とした(図10)。

図10 術者・助手・スタッフの主な位置と線量計の装着部位
1.標準的な検査における検討
標準的なERCP例として、胆管結石症例(検査A)の被ばくをリアルタイムに測定した。検査A(検査時間21分、透視時間10.8分)は、まずプラスチックステントの抜去を行い、胆管内の結石を造影して確認した。次に、ガイドワイヤを左胆管に留置し、内視鏡的乳頭括約筋切開術(Endoscopic Sphincterotomy:EST)を行った。続いて、結石除去用バスケットを用いて結石を除去し、最後にバルーンカテーテルで遺残の有無を確認した。
この検査Aにおける術者、助手、スタッフ2名の線量率と積算線量をグラフ化した(図11)。最終的な積算線量は術者が最も多く、頸部、腹部の順であった。助手は、ほとんど被ばくしていなかった。これは、助手が常に天板から離れていたことと術者の後ろにいたことが理由と考えられる(図12)。スタッフは、術者に比べ少なかったが、患者のケアのためにX線が照射されているところに近づいた際に被ばくが多くなったため、助手よりも積算線量が多い結果になった。
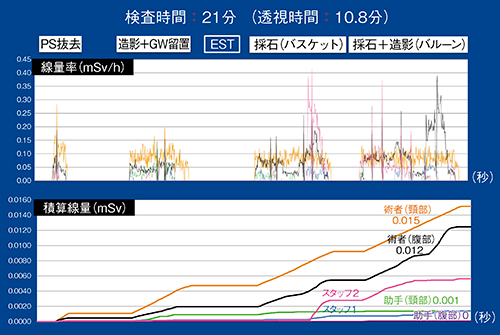
図11 検査Aの線量率と積算線量
図12 検査Aにおける術者の被ばく線量
また、より短時間で実施した検査B(検査時間10分、透視時間4.6分)と、より長時間で実施した検査C(検査時間48分、透視時間27分)の散乱線被ばくも測定した。それぞれの積算線量を比較したところ、透視時間が長いほど積算線量は増加していた(図13)。
さらに、検査Aにおける術者の頸部(水晶体の高さを想定)の積算線量である0.015mSvについて考察した。放射線同位元素等規制法では、2021年4月より、職業被ばくに関する眼の水晶体の等価線量限度が100mSv/5年、かつ50mSv/年に改定される予定である。単純に検査Aで換算すると、50mSv/年では3333回/年、100mSv/5年(つまり20mSv/年)では1333回/年となる(図13右上)。わずか0.015mSvではあるが、年に1000回以上ERCPを行う術者は水晶体の等価線量限度を超える可能性もあるため、散乱線の防護を意識することは重要である。
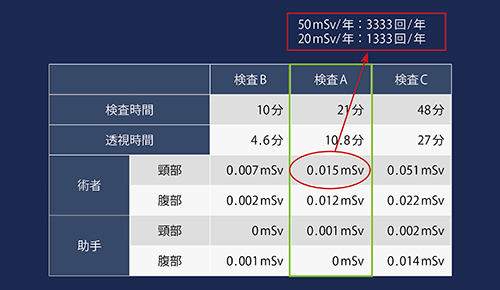
図13 検査・透視時間による積算線量の比較
まとめ
本検討から、ERCPにおいてアンダーチューブ+X線防護垂れの組み合わせは、大幅に術者被ばくの低減が図れることが明らかとなった。検出器の位置をできるだけ患者に近づけて透視および撮影を行うことも、術者被ばくの低減に有用である。また、防護衣や防護メガネの着用も重要であり、術者だけでなく患者のケアを行うスタッフの被ばくにも注意する必要がある。
- 【関連コンテンツ】
