技術解説(コニカミノルタ)
2020年8月号
Now and Future ヘルスケアの今と未来を展望する No.1
遺伝子解析によるprecision medicine(個別化医療)への貢献と画像診断
薗田 正幸(コニカミノルタジャパン株式会社 ヘルスケアカンパニー アドバンストウーマンズヘルス事業推進室)
Precision medicine(個別化医療)への期待と遺伝子情報の解明や解析技術の進歩により,これまでの疾患中心の医療から,遺伝子情報などに基づき個人に最適な治療を行う患者中心の医療が徐々に可能となってきた。本邦の医療提供体制においても2018年2月にがんゲノム医療提供体制の整備が開始され(2020年6月現在,がんゲノム医療中核拠点病院12施設,がんゲノム医療拠点病院33施設,がんゲノム医療連携病院161施設),各学会のコンソーシアムによる遺伝性腫瘍への診療体制の整備と拡充が進み,本格的にがんゲノム医療の提供が始まりつつある。また,2020年度診療報酬改定では,遺伝性乳がん卵巣がん症候群(hereditary breast and ovarian cancer syndrome:HBOC)の既発症者に対するリスク低減を目的とした遺伝子検査が保険収載されるなど,遺伝子を用いたがんゲノム医療の幕が開いた。がんゲノム医療においては,特定遺伝子の病的バリアント(病的変化)を調べることで予防や最適な治療法の選択へとつながる。コニカミノルタは,最先端の遺伝子検査をがんゲノム医療の現場へ提供することで,遺伝子情報からprecision medicine(個別化医療)の実現と進歩への貢献に取り組んでいる。
最先端の遺伝子検査
コニカミノルタは,2017年に米国大手の遺伝子検査企業であるAmbry Genetics corporation(以下,Ambry)をグループに迎え,本邦においても2019年より遺伝子検査サービスの提供を開始したところである。Ambryは1999年米国にて創業し,最先端の遺伝子診断解析技術を持ち,世界で初めて診断を目的としたエクソーム解析試験をはじめ,数多くの“1st in class”の検査を提供してきた(図1)。また,豊富な実績や多様な検査項目,高い検査処理能力,遺伝カウンセラーチャネルでの強さを背景に,成長著しいがん領域を中心とした米国の遺伝子検査市場におけるリーダー的存在である。さらなる品質向上のために設計された新たなラボプロセスの実装(図2)や,数多くの研究および共同研究への継続的な参加により,可能なかぎり正確で有益な臨床的評価が行えるよう日々向上を図っている。また,未知の重要な病的バリアント(病的変化)が検出可能で,病的意義不明なバリアント(VUS)を減少させる,より正確な解析結果をもたらすRNAの同時検査サービス(+RNAinsight)も,米国にて2019年より開始した。

図1 Ambryの沿革
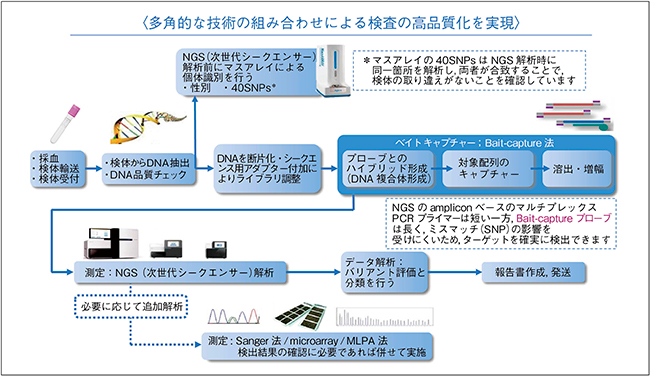
図2 解析フローと高品質化への取り組み
遺伝性腫瘍と遺伝子検査
2013年,女優のアンジェリーナ・ジョリー氏が,遺伝性のがんを予防するために両側の乳房切除手術,2015年には卵管と卵巣摘出手術を受けたことがきっかけとなり,本邦においても遺伝性腫瘍に対するリスク診断が広く知られるようになった。遺伝性腫瘍は,生まれつき持っている遺伝子変化を主な原因とするがんである。遺伝子変化は親から子へ50%の確率で受け継がれる(常染色体優性遺伝)。例えば,DNAが傷ついた際に正常に修復するタンパク質をつくるBRCA1遺伝子,BRCA2遺伝子に生まれつき変化があることで,正常に機能しなくなった場合に他の遺伝子も変化を起こしやすくなり,乳がんや卵巣がんなどのがんを発症しやすくなる。遺伝性腫瘍の特徴は,比較的若年での発症,複数の臓器での発症(転移・再発除く),両側での発症(乳房や腎臓など),血縁者に3人以上の発症,稀少がんの発症などが挙げられる。この生まれつき持った遺伝子変化を調べる検査(生殖細胞系列の遺伝子検査)では,がんなどの発症リスク,発症後の治療方針決定のサポート,早期発見のための遺伝的リスクに合わせた検診の計画化などを知ることができる可能性がある。
Single gene検査とmulti gene panel検査
遺伝子検査の方法には,単一の遺伝子を解析するsingle gene 検査と,複数の遺伝子を一度に解析するmulti gene panel検査(以下,MGP検査)がある。コニカミノルタのMGP検査(表1)は,がん領域を中心に疾患別に原因遺伝子を組み合わせた検査と任意に複数の原因遺伝子を組み合わせる検査を提供しており,解析は,next generation sequencing(NGS),multiplex ligation-dependent probe amplification(MLPA),Sanger法,microarrayを用いて全血を検体として実施している。2010年代半ばより遺伝性腫瘍と関連遺伝子のエビデンスに変化が進み,HBOCにおける原因遺伝子としてBRCA1遺伝子,BRCA2遺伝子の変化が知られているが,最近の研究において遺伝性乳がんの原因の半数以上はBRCA1遺伝子,BRCA2遺伝子以外の遺伝子が関連していることが示唆された(図3)。原因遺伝子の特定については日進月歩で研究が進められているが,個々の疾患に対して複数の遺伝子変化が関係していることがわかってきていることから,複数の遺伝子変化を解析するMGP検査は,一度の検査でより正確にリスク診断を行える可能性があり,遺伝子検査の先進である米国においてはMGP検査が第一選択の時代へと進んでいる(NCCN Guidelines-Genetic Testing Process)。
表1 コニカミノルタのMGP検査
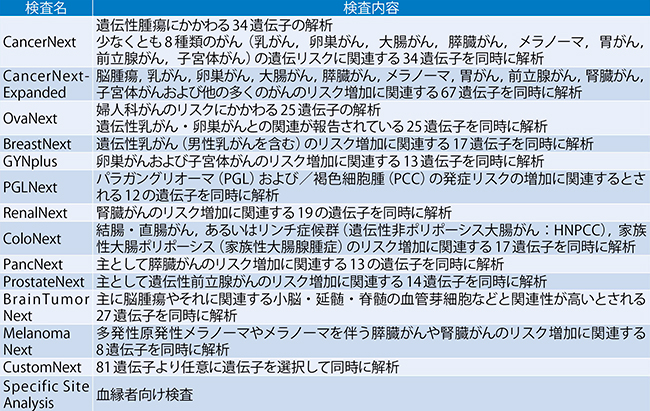

図3 遺伝性乳がんの原因遺伝子1)
遺伝子検査と画像診断
生殖細胞系列の遺伝子検査は,自身のがんなどの発症リスクを知ることで,(1)早期発見(リスクに合わせた検診),(2)治療(治療法の選択や研究への参加),(3)予防(予防的外科手術の選択肢検討),(4)家族(血縁者のリスク評価)などの臨床的有用性を得ることができる可能性がある。早期発見においては,遺伝子検査と画像診断との組み合わせによる診断が臨床的に有用である。遺伝子検査では,自身の遺伝子変化を知り,将来の発症リスクを知ることができる。しかし,生まれ持った遺伝子の変化は生涯にわたり変化をしない。したがって,発症するリスクを知ることはできるが,発症の有無や発症の時期を知ることはできない。一方で,画像診断ではその時点での発症の有無を診断することができる。つまり,遺伝子検査で判明した遺伝的リスクに対応して,適切かつ計画的に画像診断を用いた検診を受診することで,発症した場合は可能なかぎり早期に見つけ出す個別化された取り組みが可能となる(表2)。
コニカミノルタは,これまでの画像診断に新たに遺伝子検査を加え,網羅的な乳がん診療へのサポートに向けて取り組んでおり(図4),一人でも多くの方々のQOL向上とがんゲノム医療の普及と進歩への貢献をめざす。
表2 遺伝的リスクに合わせたがん検診
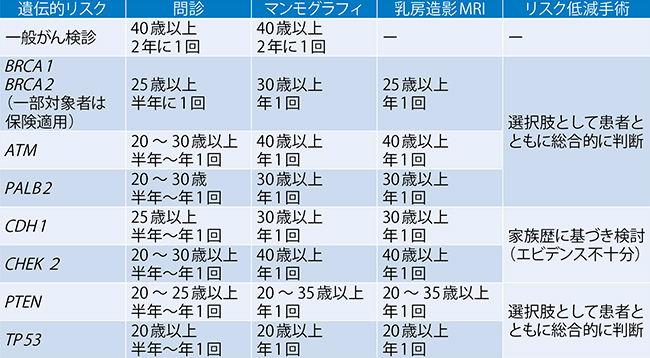
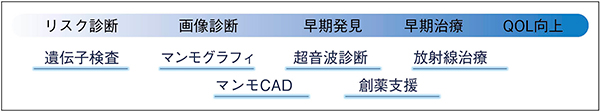
図4 コニカミノルタの乳がん診療への取り組み
●参考文献
1)Couch, F., et al. : Associations between cancer predisposition testing panel genes and breast cancer. JAMA Oncol., 2017.
